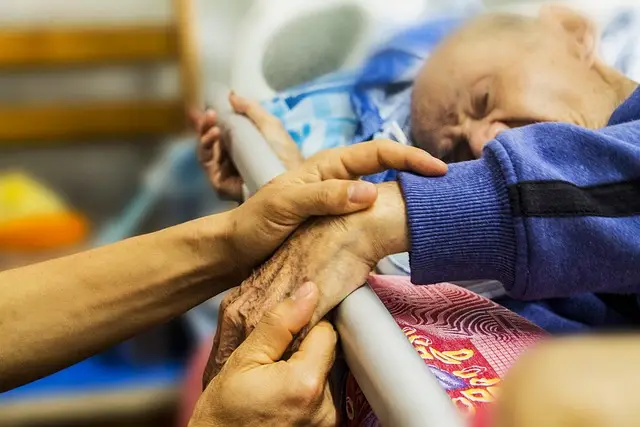
Les mobilisations passives en fin de vie sont des soins de confort visant à limiter l’inconfort de l’immobilisation, préserver des amplitudes utiles et soutenir la dignité, dans le respect strict du consentement et des contre-indications.
Définition
Les mobilisations passives consistent en des mouvements lents, doux et non douloureux réalisés par le ou la kinésithérapeute sur un patient peu ou non participant, avec pour finalité le confort, la prévention des rétractions et l’aisance au repositionnement lorsque la guérison n’est plus l’objectif. Elles s’inscrivent dans une approche palliative globale centrée sur la qualité de vie.
Pourquoi mobiliser passivement en fin de vie ?
Bénéfices attendus (priorité au confort)
- Limiter l’enraidissement et les rétractions, faciliter les soins quotidiens (toilette, nursing) et les changements de position antalgique.
- Contribuer au bien-être global (douleur, dyspnée, anxiété) via des gestes doux, le positionnement, les étirements passifs tolérés, et un toucher thérapeutique expliqué.
- En contexte de soins critiques, les recommandations récentes sur la mobilisation/positionnement précoces montrent des bénéfices fonctionnels et une sécurité acceptable lorsque des critères cliniques sont respectés — éléments transposables en fin de vie si l’intention est le confort et la non-nocivité.
À retenir : en fin de vie, la question n’est pas “récupérer” mais éviter des douleurs et gênes évitables, maintenir un minimum de mobilité confortable et soutenir la dignité du patient.
Limites, éthique et consentement
- Les soins palliatifs sont une approche active et holistique centrée sur les souhaits de la personne et de ses proches ; le consentement (ou celui du représentant) est réévalué à chaque séance et l’arrêt est immédiat en cas d’inconfort.
- Qualité des preuves : les essais ciblant uniquement “mobilisations passives en fin de vie” sont rares ; l’évidence provient de revues en palliatif/oncologie et de lignes directrices en mobilisations sécurisées — d’où la prudence dans les promesses et l’individualisation au cas par cas.
- Dimension relationnelle : la littérature récente souligne l’importance de la communication, des objectifs personnels et du respect de la dignité (ex. interventions centrées sur la dignité).
Indications, contre-indications et critères d’arrêt
Indications (à visée de confort)
- Raideurs douloureuses liées à l’alitement prolongé, prévention des rétractions musculotendineuses.
- Aide au positionnement antalgique (ex. décubitus adapté, coussins) pour dyspnée ou douleurs.
- Fatigue majeure limitant l’actif mais demande de soins de confort intégrant le toucher.
Contre-indications / précautions fréquentes
- Instabilité hémodynamique, hypoxémie non contrôlée, arythmies instables, hémorragie active : éviter la mobilisation jusqu’à stabilisation.
- Métastases osseuses à haut risque fracturaire : privilégier le positionnement antalgique, éviter contraintes/leviers sur les segments fragilisés, intervenir sous prescription et coordination oncologique.
- Contexte oncologique symptomatique sévère (infection fébrile, anémie symptomatique, décompensation cardio-respiratoire) : reporter ou adapter fortement.
Critères d’arrêt immédiat pendant la séance
- Douleur nouvelle ou qui augmente, détresse respiratoire, anxiété marquée, malaise, dégradation des constantes → STOP, repositionner, alerter l’équipe, réévaluer l’indication.
Comment faire : dosage, gestes, monitoring
Dosage minimaliste, individualisé
- Fréquence : possible 1–2 passages/jour selon tolérance ; durée courte (5–15 min par zone), pauses fréquentes.
- Gestes : ROM passif lent, sous-maximal, maintien bref en fin d’amplitude non douloureuse, positionnement avec supports ; verticalisation passive seulement si confortable et validée médicalement.
Monitoring de confort & sécurité
- Évaluation continue : expression verbale/ non verbale, dyspnée, crispations, fatigue ; si disponible, FR et SpO₂. Tracer l’intervention et les réactions dans le dossier interprofessionnel avec objectifs fonctionnels simples (ex. “être à l’aise assis 10 min”).
Ce qu’on évite
- Mobilisations rapides, pressions fortes sur zones douloureuses/fragiles, protocoles “copiés-collés” sans tenir compte du jour-le-jour ; on préfère la progressivité et la co-décision avec patient/proches.
Rôle du kinésithérapeute et coordination des soins
- La kinésithérapie est reconnue comme composante des soins palliatifs, agissant sur la douleur, la dyspnée, la fatigue et la qualité de vie ; elle contribue au maintien à domicile quand c’est le souhait.
- La coordination interprofessionnelle (médecin, IDE, psychologue, assistante sociale, équipe HAD) est recommandée par les cadres internationaux (NICE, NHS England) pour aligner objectifs, timing des antalgiques et matériels (coussins, supports).
Checklist “séance de mobilisations passives”
Avant
Vérifier volontés/consentement (patient ou représentant).
Relire contre-indications du jour (constantes, hémostase, etc).
Antalgiques/oxygène optimisés ; matériel de positionnement prêt.
Pendant
Démarrer par des mouvements lents test-dose ; arrêt immédiat si inconfort.
Alterner mobilisations sous-maximales et pauses ; réévaluer souffle, mimique, parole.
Conclure par un positionnement antalgique consenti.
Après
Noter réactions, tolérance, idées pour la prochaine séance.
Partager avec l’équipe : positions efficaces, besoins matériels, ajustements antalgiques.
Recaler les objectifs fonctionnels simples (ex. confort assis, toilette).
FAQ
Les mobilisations passives préviennent-elles les escarres ?
Indirectement : elles complètent le repositionnement et la décharge ; l’objectif est l’aisance lors des changements de position et la réduction des raideurs douloureuses.
Et en cas de métastases osseuses ?
Prudence majeure : privilégier gestes de confort, éviter contraintes locales, décider en collégialité et s’appuyer sur les recommandations dédiées.
Comment articuler éthique et technique ?
La dignité et les préférences priment ; expliquer le geste, obtenir l’accord, réévaluer en continu et savoir ne rien faire si le confort passe par la simple présence.
Conclusion
En fin de vie, les mobilisations passives sont des soins de confort utiles pour limiter l’inconfort de l’immobilisation et faciliter la vie quotidienne. Leur valeur repose sur une réalisation douce, individualisée et consentie, une coordination interpro et le respect de contre-indications cliniques. L’objectif n’est pas la performance, mais la qualité de vie et la dignité.
Important — Informations à visée éducative, ne remplacent pas un avis médical. En cas de question personnelle, consultez un·e professionnel·le de santé.
Sources
- WHO – Palliative care: définitions et principes. (Organisation mondiale de la santé)
- NICE NG142 – Organisation des soins de fin de vie et coordination des équipes. (NICE)
- NHS England – Spécifications des services de soins palliatifs (adultes). (england.nhs.uk)
- Intensive Care Med. 2024 – Guideline sur le positionnement et la mobilisation précoce (sécurité/CI). (SpringerLink)
- Cancers. 2024 – Revue des modalités de kinésithérapie en oncologie palliative (PROMs : douleur, fatigue, QoL, etc.). (PubMed)
- ASCO (JCO Oncol Pract). 2022 – Recommandations exercice chez personnes avec métastases osseuses (précautions/risques). (ascopubs.org)
- Frontiers in Rehabilitation Sciences. 2024 – Intégration de la physiothérapie en soins palliatifs (symptômes & maintien à domicile). (Frontiers)
- Palliative Medicine. 2025 – Objectifs fonctionnels personnalisés et résultats en réadaptation palliative. (PMC)
- Image par truthseeker08.
- Voir le dossier complet Kinésithérapie & Rééducation
- Tous nos articles sur la Kinésithérapie en Soins Palliatifs
Articles recommandés dans la même thématique

Alejandro Rojas
Masseur-kinésithérapeuteFondateur du média Première Santé, Alejandro Rojas est masseur-kinésithérapeute diplômé depuis 2005, spécialisé en kinésithérapie respiratoire. Il a exercé en soins intensifs, en pneumologie, en cabinet libéral, et travaille aujourd’hui dans un service de soins palliatifs.